Глазная мигрень
{banner_novyy-sverhu}
Глазная мигрень или мерцательная скотома – вид ауры, предшествующей мигрени. Была впервые описана в XIX веке врачом Хьюбертом Эйри, который положил начало исследованию кластерных головных болей. Она проявляется и как первоначальный спутник боли, так и самостоятельно. Синдром представляет собой ауру в виде зрительных нарушений. В зрительном поле появляется дрожащее цветное пятно, или светящиеся ослепительно-белые нити, или подобие сложных геометрических сооружений, которые могут или исчезнуть, или превратиться в радужную ауру, закрывающую обозрение полностью или частично. Вызывается это состояние временной ишемией (прекращением кровоснабжения) сетчатки. Развивается оно при сдавливании третьей пары черепных нервов сонной артерией или синусом твёрдой мозговой оболочки.
В международной классификации болезней МКБ–10 Глазная мигрень имеет код G43.8.
Установлено, что чаще других бывают подвержены глазной мигрени:- женщины;
- подростки с диагностированным сахарным диабетом;
- депрессивные, впечатлительные и мнительные личности;
- жители крупных городов.
Причины глазной мигрени
Проблема ещё недостаточно хорошо изучена. Однако и разработки доктора Эйри, и современные исследования подтверждают гипотезу о том, что её истоки следует искать в глубинных отклонениях работы мозга, а точнее – зрительного анализатора (затылочной коры головного мозга).
Среди других причин возникновения глазной мигрени называют:- недостаток кислорода;
- недосыпание, ранний подъём;
- эмоциональные перегрузки;
- остеохондроз шейного отдела позвоночника, «вдовья холка»;
- гормональные изменения;
- неправильное питание;
- заболевания головного мозга;
- гиподинамия;
- резкое изменение положения тела;
- вегетососудистая дистония;
- вдыхание резких запахов;
- сужение или расширение сосудов черепа;
- употребление наркотических веществ;
- физическое перенапряжение;
- врождённая мальформация артерий и вен головного мозга;
- артериальная мешотчатая аневризма;
- перемена погоды;
- смена климата;
- перепады атмосферного давления;
- длительные умственные нагрузки;
- панические атаки;
- продолжительные нагрузки на зрительный аппарат, вызывающие спазм околоорбитальных мускулов и недостаток кровоснабжения сосудов сетчатки;
- курение;
- перегрев или переохлаждение;
- пульсирующий свет, разглядывание вспышек молний;
- приём некоторых медикаментов с указанными побочными эффектами.
Одна из неподтверждённых версий, почему возникает глазная мигрень – реакция организма на некоторые продукты (орехи, сыр, шоколад, кофе, вино, шампанское, копчёности), что может говорить об аллергии на них.
Среди более серьёзных причин развития глазной мигрени:- опухоли и кисты мозга, которые приводят к компрессии сосудов и нервов черепно-мозговой области;
- аневризма сосудов головного мозга;
- дисциркуляторная энцефалопатия;
- нейропатия зрительного нерва;
- отягощённая семейная наследственность.
Симптомы глазной мигрени
Глазная мигрень может сопровождаться невыносимой головной болью, а может быть совершенно безболезненной.
Первыми симптомами глазной мигрени чаще всего становятся:- чёрные мушки перед глазами;
- мерцание причудливых узоров и фигур в поле зрения;
- разноцветные узоры, наблюдаемые при закрытых глазах.
- птоз верхнего века, иногда сопровождающийся тиком;
- размытое видение всех или некоторых предметов в поле зрения;
- косоглазие;
- пелена перед глазами;
- зрительные галлюцинации;
- ощущение сдавливания глазных яблок;
- жжение под веками;
- сильная пульсирующая головная боль в области затылка или лба;
- тошнота, рвотный рефлекс;
- сужение зрачков или их слабая реакция на свет.
- Офтальмическая возникает в результате проходящей ишемии сосудов затылочной зоны мозга и поражения глазодвигательных мышц. Её можно распознать по опущению верхнего века, параличу глазных мышц, нарушению функций зрачка. Эта мигрень обычно диагностируется в детском возрасте, она имеет длительный характер – приступ может занимать до двух недель. Характер нарушения зрения – бинокулярный.
- Ретинальная появляется в результате спазма центральной артерии сетчатки. Это монокулярный тип зрительных нарушений. Этому виду мигрени свойственно появление слепого пятна в центральной части зрительного поля, зрение может исчезнуть на время приступа, затем у больного появляется резкая головная боль, субфебрилитет, тошнота, повышенная чувствительность к свету, звукам, запахам. Весь приступ занимает около часа, после чего симптомы исчезают и зрение восстанавливается. Между пароксизмами обычно никаких проблем со зрением не наблюдается.
Диагностика глазной мигрени
Корректная диагностика глазной мигрени требует обращения к двум специалистам – неврологу и офтальмологу.
Для уточнения диагноза проводятся следующие мероприятия:- сбор анамнеза, составление клинической картины – как давно начались приступы, семейная история болезней, режим дня, питание, привычки, работа, образ жизни;
- неврологическое обследование;
- осмотр глазного дна, измерение внутриглазного давления;
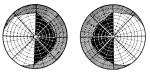
- периметрия – метод, помогающий выявить нарушения видимости в отдельных квадрантах поля зрения;
- дифференциальная диагностика с другими заболеваниями глаз;
- МРТ – для исключения онкологии, инсульта и других органических заболеваний;
- сканирующая томография сетчатки;
- электроэнцефалограмма;
- эхоэнцефалограмма;
- реоэнцефалограмма – изучение состояния сосудов головного мозга, в первую очередь движения крови в затылочных сосудах;
- изучение периферического зрения с целью выявить области выпадения видимости.
Очень важно не перепутать глазную мигрень с острым приступом глаукомы. Лечение этих заболеваний принципиально различается, и то, что подойдёт при мигрени, может усугубить состояние при глаукоме.
Лечение глазной мигрени
Лечение глазной мигрени в основном симптоматическое.
Если исключён острый приступ глаукомы, то применяются следующие лекарственные средства:- спазмолитики (Дротаверин, Ношпа, Спазган) и анальгетики для купирования болевых ощущений;
- миорелаксанты для снижения общего тонуса мышц;
- мочегонные для понижения уровня кровяного давления;
- ноотропы (Глицин, Тенотен, Мексидол) для восстановления обменных процессов в головном мозге и предотвращение рефлекторного сужения сосудов;
- цереброваскулярные препараты (Пирацетам, Ноотропил, Церетон) для улучшения микроциркуляции в сосудах мозга;
- антидепрессанты (Прозак, Флуоксетин) при необходимости;
- витамины.
В качестве дополнительных мер рекомендуется массаж шейно-воротниковой зоны, лечебная физкультура, плавание, йога и другие щадящие физические нагрузки. Зачастую их бывает достаточно, чтобы избавиться от мучительных приступов надолго, так как исчезает мышечный спазм, который провоцирует нарушение зрения и головную боль.
Неплохие результаты приносит лечение пиявками. Гирудин в составе слюны пиявки улучшает реологические свойства крови, насыщает её ценными аминокислотами, снижает общий уровень нервного и психического напряжения.
При тяжёлом течении глазной мигрени пациенту может быть рекомендовано лечение в стационаре.
Лечение глазной мигрени у беременных должно проводиться с особой осторожностью и только специалистом, самолечение опасно и для матери, и для будущего ребёнка.
{banner_gorizontalnyy3}Осложнения глазной мигрени
Медицина пока не знает способов полного избавления от мигрени, но уменьшить количество и силу приступов вполне возможно, если взять заболевание под контроль.
Если относиться к своему здоровью халатно, вероятны куда более неприятные осложнения глазной мигрени:- атрофия жидкого вещества головного мозга;
- деформация желудочков мозга;
- хроническая мигрень;
- эпилептические припадки;
- мигренозный инсульт;
- инфаркт отдельных участков мозга;
- проблемы со зрением – частичная или полная его потеря.
Поэтому любые нарушения самочувствия, даже если они не связаны с болью, являются поводом для визита к врачу.
Профилактика глазной мигрени
Многие врачи рекомендуют больным, подверженным приступам глазной мигрени, вести «дневник здоровья» на протяжении нескольких месяцев и систематизировать наблюдения за своей жизнью. В дневник вносятся время пробуждения и отхода ко сну, время, отведённое спорту, питание, оценка уровня стресса за день по 10-балльной шкале, количество выкуренных сигарет, принятых таблеток, выпитого алкоголя и так далее. Дни, в которые происходят приступы мерцательной скотомы, отмечают красным, и уровень ощущений также оценивают по 10-балльной шкале. Так постепенно выявляется прямая зависимость между частотой и силой приступов и образом жизни.
Провоцирующие факторы, влияющие на появление приступов, придётся минимизировать или убрать.
Чтобы неприятные ощущения беспокоили как можно реже, позаботьтесь о мозге, ему необходимы:- достаточное время для сна, восстановления повреждённых клеток, выработки мелатонина;
- правильное питание, насыщенное ценными веществами;
- физическая активность, сжигающая гормоны стресса и снимающая мышечную напряжённость;
- специальные витамины (назначает врач);
- избавление от вредных привычек;
- регулярная медитация как проверенный способ глубокой релаксации.
Не менее важно повышение уверенности в себе, так как приступы глазной мигрени (и плохого самочувствия вообще) часто провоцируются чьими-то недоброжелательными замечаниями, которые мы принимаем близко к сердцу. Невосприимчивость к колкостям и неприятным сообщениям может заметно снизить частоту приступов.





unit 401 235 Milligan Dr